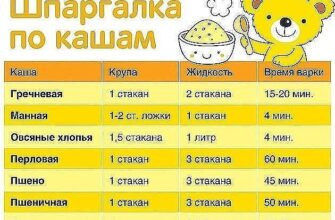
- Лобный синусит (фронтит)
- Воспаление лобной пазухи
- Разновидности фронтита
- Симптомы фронтита
- Симптомы острого фронтита
- Симптомы хронического фронтита
- Обострения фронтита
- Фронтит: осложнения и последствия
- Диагностика
- Методы лечения
- Лечение в домашних условиях
- Прокол при фронтите
- Рекомендации после операции прокола
- Препараты лечения фронтита
- Профилактика
- Заключение
- ГБОУ «НИКИО им. Л.И. Свержевского» Департамента здравоохранения города Москвы
- Ликворные свищи. Назальная ликворея.
Лобный синусит (фронтит)

Одними из таких пазух являются лобные, которые расположены слева и справа от центра лобной кости над глазами. Воспаление слизистых оболочек лобных пазух – это фронтит (от frontalis — «лобный») или лобный (фронтальный) синусит. Часто его называют «лобный гайморит», однако точное название данного заболевания – именно «лобный синусит» или «фронтит».
За последние годы возросло количество случаев лобного синусита, при этом больше всего отмечен прирост заболеваемости хронической формой. Эта патология, в основном, встречается в детском возрасте. Среди взрослых заболеванию более подвержены мужчины.
Воспаление лобной пазухи
Причинами воспаления могут выступать вирусы (риновирус, аденовирус, коронавирус), бактерии (стафилококк, стрептококк, гемофильная палочка) или грибки, которые проникают из носовой полости.
Перенесенный ринит, инфекция из носоглотки, воспалительный процесс в других пазухах носа (например, в гайморовых), озена, сезонная аллергия, снижение иммунитета при переохлаждении или стрессе, травмы носа, искривление носовой перегородки, попадание инородного тела, полипы, кисты в носовой полости — все это может стать причиной возникновения фронтита.
Лобный синусит возникает и при наличии определенных факторов, связанных с условиями жизни и деятельности человека. Так, загрязненная атмосфера, особенно в зоне промышленных предприятий, пыльные и загазованные помещения, вредные производства или профессиональные травмы (например, баротравмы дайверов, подводников, пилотов) приводят к сбоям в работе иммунной системы организма и, как результат, – к фронтиту.
К развитию лобного синусита может привести переохлаждение головы в осенне-зимний период при нежелании носить головной убор, неумение правильно сморкаться или даже общее истощение организма.
Развитие фронтального синусита характеризуется скоплением гноя в пазухах, а это, в свою очередь, чревато тяжелыми осложнениями.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие — стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Симптомы фронтита
Лобный синусит – заболевание серьезное. О развитии патологии сигнализируют его характерные симптомы:
- головная боль. Она может быть разлитой или локализоваться в определенном месте (лобная часть, возле бровей);
- повышение температуры (до 40°С) с появлением лихорадки у детей и озноба у взрослых;
- заложенность носа, затрудненное дыхание, снижение или отсутствие обоняния (гипосмия /аносмия);
- проблемы со зрением, слезотечение, развивающаяся светобоязнь;
- скопление слизи в носовых ходах, затрудненность ее удаления;
- покраснение и отечность кожи над переносицей и веками;
- появление зубной боли и боли в ушах;
- общая слабость и головокружение.
Своевременное обращение к отоларингологу поможет поставить правильный диагноз и отличить:
Симптомы острого фронтита
- при наклонах головы вниз появляется интенсивная головная боль;
- выделение из носовых ходов слизи, окрашенной в желтый или зеленый цвет;
- появление отеков вокруг глаз;
- сильная головная боль может отдавать в уши и виски;
Симптомы хронического фронтита
- течение болезни проходит приступообразно: ремиссии сменяются обострением заболевания;
- при обострениях появляются симптомы острого фронтита; при ремиссии сохраняются давление и тяжесть в лобной части головы, которая усиливается при наклонах и нагрузках;
- в висках появляется пульсирующая боль; беспокоит постоянная ноющая головная боль;
- присутствуют выделения из носа, часто они имеют примеси гноя и крови; но чувства полной заложенности нет;
- сохраняются отеки, давление в глазах;
- по утрам из-за стекания гнойной слизи по задней стенке глотки могут появляться отхаркивание мокроты и тошнота;
- утомляемость повышена.
Одним из главных показателей развития патологического процесса при фронтите является температура. При острой форме, которая при надлежащем лечении длится 3 недели, гипертермия может достигать 38°С — 40°С. При хронической форме температура может быть незначительной или отсутствовать вообще. Но отсутствие температуры при лобном синусите не свидетельствует о выздоровлении, потому что сохраняются характерные боли.
Главные признаки заболевания лобным синуситом – это постоянные ноющие головные боли. Они носят характер распирания, сжимания, пульсации, усиливаясь при наклонах головы вперед или выполнении физических нагрузок. Болезненность может появиться из-за вибрации при поездках в транспорте.
При переохлаждении или последствиях ОРВИ в лобных синусах увеличивается давление, боли нарастают. Бессонница и умственное напряжение, переутомление и прием кофе или алкоголя могут усилить головные боли даже без обострения заболевания. Боль становится невыносимой, неврологической.
Самая интенсивная точка боли в области лба отмечается над переносицей (выше на 2 см). Если воспалена одна из пазух, боль сильнее локализуется с одной стороны. При постукивании по лбу появляется ноющая боль. При наличии воспаления при надавливании на надбровные ткани боль будет держаться долго.
Обострения фронтита
Если терапевтические действия были начаты не вовремя, симптомы заболевания усиливаются, интоксикация организма увеличивается. Гипертермия, чувство разбитости, общее плохое самочувствие может соседствовать с головокружениями и вегетативными нарушениями.
Возникает вторичное воспаление слезного мешка (дакриоцистит). В лобных пазухах могут появиться полипы, свищи, опухолевидные образования (холестеатомы) и слизистые кисты (мукоцеле).
Все это способствует появлению язв на стенках пазух, а инфекция может проникнуть в надкостницу и кость.
Фронтит: осложнения и последствия
Хроническая стадия фронтита опасна своими осложнениями. Перенесенная ОРВИ или простая простуда часто вызывает обострение болезни, которое длится около трех недель.
При переходе фронтита в хроническую стадию возникает опасность проникновения гнойного содержимого пазух через задние стенки внутрь черепа. Последствием этого может стать тяжелейший гнойный менингит или абсцесс.
Если гнойная инфекция проникнет через тонкую нижнюю стенку пазухи, то серьезно пострадают глазницы.
Эти осложнения очень опасны, так как могут привести к летальному исходу.
Последствия недолеченного фронтита сказываются на других органах и приводят к воспалительным процессам в миндалинах, костной ткани и тканях сердечной мышцы, конъюнктивиту и повреждению зрительного нерва, отиту или пневмонии.
Диагностика
Правильный диагноз может поставить только врач – отоларинголог. Осмотр пациента при помощи специального инструментария (риноскопия и эндоскопия), проведение УЗИ, рентгена и термографии позволяют определить состояние слизистой, объемы и строение лобных пазух, а также место возникновения инфекции.
Анализ крови, бактериологические и цитологическое исследования дополнят клиническую картину и помогут наметить направление лечения пациента.
Могут также понадобиться пробы на аллергены. В сложных случаях необходимыми являются консультации офтальмолога и невролога.
Методы лечения
Если нет показаний для хирургического вмешательства, лечение фронтита проводится консервативно.
После диагностирования выбираются проверенные терапевтические методы:
- прием антибиотиков;
- борьба с отеками;
- применение антигистаминных препаратов, капель и спреев от насморка;
- промывания и орошение солевыми растворами, зондирование, носовой душ, введение тампонов;
- физиотерапевтические мероприятия (ингаляция, УВЧ и др.).
Лечение в домашних условиях
Такое лечение разрешает только врач при легкой форме заболевания. Пациенту назначаются лекарственные препараты и выдаются рекомендации, которые нужно строго выполнять.
Это касается различных промываний и ингаляций, которые можно выполнять в домашних условиях, применяя народные средства.
Самые известные – ингаляции. Это — вдыхание паров отваров лекарственных трав (ромашка, лавровый лист) с добавлением нескольких капель эфирных масел (эвкалипт, чайное дерево). Можно проводить ингаляции при помощи отварного картофеля (картофель для этого нужно очистить).
Прокол при фронтите
Без прокола можно очистить пазухи и ввести лечебные препараты с помощью специального катетера Ямик. Если фронтит переходит в тяжелую затяжную стадию, требуется провести прокол. Это позволит очистить пазухи от гноя.
В более запущенных случаях требуется операция трепанопункции, при которой в отверстие пазухи вводят специальную трубку (канюлю). С ее помощью пазухи промывают и вводят нужный антибиотик.
Такие хирургические вмешательства проводятся под местной анестезией.
В особо тяжелых случаях назначается открытая операция.
Рекомендации после операции прокола
После проведения операции на протяжении 4-5 дней пациенту назначают сосудосуживающие капли. За раной необходимо тщательно ухаживать по инструкции врача и беречься от простуд и других вирусных заболеваний.
Если боли после прокола не проходят в течение нескольких дней или рана плохо заживает, нужна консультация врача.
Препараты лечения фронтита
Медикаментозное лечение назначает врач в зависимости от типа заболевания, особенностей протекания болезни и анамнеза пациента.
Если заболевание спровоцировали бактерии, назначаются антибиотики. Длительность их применения -7 – 10 дней. В легких случаях назначают спреи с антибиотиками или таблетки. В тяжелых случаях назначают или препараты широкого спектра действия, или, после проведения всех анализов, применяют узконаправленные антибиотики.
Вводить антибиотики можно внутримышечно и внутривенно. Иногда лекарство вводится прямо через лобную кость.
При лечении антибиотиками обязательно назначаются препараты для поддержания микрофлоры кишечника.
Если фронтит — результат вирусного поражения или аллергии, антибиотики применять нельзя.
В таких случаях назначают антигистаминные препараты.
Хорошие результаты дает использование сульфаниламидов или гомеопатических средств.
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
- серьезно относиться к лечению любого насморка;
- такое же внимание уделять лечению простудных заболеваний, а также болезней носоглотки;
- постоянно промывать нос морской водой;
- правильное питание, соблюдение питьевого режима, употребление необходимого набора витаминов;
- одеваться по сезону, избегая переохлаждений и сквозняков;
- поддерживать иммунитет (спать по 8 часов, придерживаться режима труда и отдыха);
- избегать травм головы и носовой перегородки;
- бывать на свежем воздухе, особенно в хвойном лесу, поддерживать физическую форму;
- поддерживать здоровый микроклимат в доме: постоянное проветривание, увлажнение воздуха, особенно во время отопительного сезона;
- санаторно – курортное лечение;
- при подозрении на болезнь немедленно обратиться к отоларингологу.
Заключение
Лобный синусит (в народе – «лобный гайморит») – заболевание сложное и опасное, которое чревато многими осложнениями и серьезными проблемами со здоровьем. Важно соблюдать меры предосторожности, чтобы не допустить его развитие из обычной простуды или ОРВИ. Если же появились первые симптомы болезни, важно как можно быстрее обратиться к врачу: богатый арсенал современных методов лечения поможет устранить проблему, не прибегая к хирургическому вмешательству и не доводя до развития хронической формы.
Источник
ГБОУ «НИКИО им. Л.И. Свержевского» Департамента здравоохранения города Москвы
ГБУЗ НИКИО им. Л.И. Свержевского ДЗМ
Ликворные свищи. Назальная ликворея.
Назальная ликворея представляет собой истечение цереброспинальной жидкости из полости носа вследствие повреждения костей основания черепа и твердой мозговой оболочки при нарушении герметичности подпаутинного пространства.
В связи с возникновением сообщения внешней среды с полостью черепа нелеченая ликворея приводит к гнойному менингиту в 10-25% случаев. Кроме того прогрессирующие снижение внутричерепного давления в результате ликвореи ведет к развитию атрофических процессов в головном мозге.
В 80-90% случаев назальная ликворея возникает в результате автодорожных или других черепно-мозговых травм, приблизительно в 15% случаев это заболевание носит ятрогенный характер. Необходимо отметить, что ятрогенная назальная ликворея в большей части зависит от опыта хирурга и знания анатомии. Спонтанная ликворея встречается редко — в 3-4% случаев Спонтанную назальную ликворею можно разделить на первичную (идиопатическую), явную причину которой установить невозможно и вторичную, когда к образованию ликворной фистулы приводит экстра и интракраниальная патология. Это хроническая внутричерепнная гипертензия, которая иногда приводит к резорбции кости, внутричерепные новообразования и дефект мозговых оболочек. К экстракраниальным относят хронические заболевания ОНП, опухоли ОНП и респираторные инфекции.
Основным симптомом заболевания принято считать выделение прозрачной светлой жидкости, как правило, из одной половины носа при наклоне головы вниз. Если цереброспинальная жидкость (ЦСЖ) выделяется вместе с кровью, то для распознавания ликвореи применяется классический «Halo»-тест. При этом на марле или постельном белье вокруг центрального кровянистого пятна образуется характерный светло-желтый ободок. Определенное значение имеет симптом «носового платка». Этот признак объясняется наличием в цереброспинальной жидкости (ЦСЖ) большого количества белка, которого нет в катаральном отделяемом при рините. Платок, в который сморкается больной с ликвореей, становится более плотным и твердым. При явной назальной ликворее может также возникнуть такой симптом как ночной кашель за счет попадания цереброспинальной жидкости в трахею и бронхи в длительном положении больного на спине. Существуют разнообразные формы течения заболевания. При этом выделения из носа могут носить явный или скудный характер, быть постоянными или периодическими, ликвор может выделять из одной половины носа или обеих.
Само по себе выделение ликвора из носа доставляет явные неудобства для пациента, поскольку ограничивает как физическую так и социальную сферу деятельности. Тем не менее, основная опасность заключается в осложнениях, которые может вызвать заболевание. В первую очередь это касается менингита, который развивается за счет распространения воспалительного процесса из полости носа в полость черепа. Считается, что чем дольше длиться ликворея, тем более вероятно распространение процесса на внутричерепные образования. Менингит представляет собой воспаление оболочек мозга, которое нередко инвалидизирует больного и даже может привести к летальному исходу. Среди других серьезных осложнений назальной ликвореи можно назвать пневмоцефалию, когда внутрь черепа попадает воздух, бронхит и пневмонию при попадании ликвора в дыхательные пути и гастрит – если ликвор в большом количестве скапливается в желудке.
Диагностика явной назальной ликвореи достаточно проста. После наклона головы вниз из одной половины носа начинает капать прозрачная светлая жидкость. Если удается собрать около 1 мл. этих выделений, то необходимо определить в них уровень глюкозы. Это можно провести в любой клинической лаборатории. Повышенное содержание глюкозы указывает на ликворею, в противном случает диагноз может склоняться к вазомоторному или аллергическому риниту. Для определения места повреждения применяется достаточно большой набор специальных диагностических методик. Сюда входит компьютерная томография околоносовых пазух и полости черепа, компьютерная и магнитно-резонансная цистернография, радионуклидная цистернография.
Диагностика назальной ликвореи включает:
— тест на бета2-трансферрин в отделяемом из полости носа,
— КТ ОНП и передней черепной ямки с реконструкцией
— МРТ головного мозга для верификации менингоэнцефалоцеле и фистулы
— эндоскопическая ревизия полости носа
В сложных случаях рекомендуется проводить также радионуклидную сцинтиграфию. Чувствительность метода КТ для ликворной фистулы достаточно высока и составляет 87-88%, но точную локализацию разрыва твердой мозговой оболочки и назальную ликворею возможно установить только при эндоскопическом осмотре полости носа и околоносовых пазух.
Лечение
Основной задачей при лечении ликворного свища или энцефалоцеле является восстановление барьера между полостью носа и ОНП и интракраниальным пространством с наименьшим риском развития внутричерепной инфекции.
Эндоскопический эндоназальный доступ для пластики интраоперационных осложнений твердой мозговой оболочки впервые применил Виганд в 1981 году. Предшественником эндоскопической эндоназальной хирургии ликворных фистул был значительно более травматичный транскраниальный доступ, связанный с известными осложнениями и нежелательными явлениями – травма лобных долей, гипосмия, аносмия, длительная нетрудоспособность. По данным литературы при использовании интракраниального доступа рецидив ликвореи возникает в 27% случаев при первой операции и 10% после повторной.
Явным преимуществом эндоназального доступа является высокая эффективность, визуальный контроль выполняемых манипуляций, минимальная травматичность для пациентов и отсутствие кожных разрезов.
Для пластики ликворных свищей используются различные биологические и синтетические материалы: свободные и перемешенные на ножке лоскуты слизистой оболочки полости носа, фрагменты жира, фасции, мышцы, тахокомб, гидроксиапатит и др. Эффективность операции при малых размерах дефекта основания черепа (размером до 1 см) не зависит от применяемого пластического материала. При больших размерах дефекта рекомендуют 2-3 слойную пластику с применением биологических клеев (Bioglue, Tissucol и др.)
Нами разработаны:
- послойная пластика области дефекта тахокомбом, герметиком (Duraseal Bioglue, Tissucol), тахокомб и гемостатическая губка и/или салфетка суржецел;
- культя средней носовой раковины (свободный косно-слизистый лоскут нижней носовой раковины), слизисто-надкостничный лоскут перегородки носа, герметик (Duraseal Bioglue, Tissucol), тахокомб и гемостатическая губка и/или салфетка суржецел.
С целью контроля закрытия ликворного свища больным после операций пластики основания черепа возможно проведение инструментальных (радионуклидную, КТ- или МР-цистернографию), либо лабораторных исследований (тесты на β2-transferrin или β-trace protein) на предмет скрытой ликвореи. Инструментальная диагностика ликвореи у больных в ближайшие сроки после операции связана с объективными трудностями. Так, проведение сцинтиграфии, КТ- и МР-цистернографии требует эндолюмбального введения контрастного вещества и затем – положение больного на животе, лучше с небольшим наклоном головного конца каталки вниз для заполнения цистерн основания головного мозга в течение 30-40 минут. Уже сама подготовка к проведению исследования может спровоцировать рецидив ликвореи и потенциально, в раннем послеоперационном периоде, несет в себе больше вреда, чем пользы. Тесты на β2-трансферрин или β-trace protein являются высокочувствительными (чувствительность – 96 — 97 %) и нетравматичными.
Источник