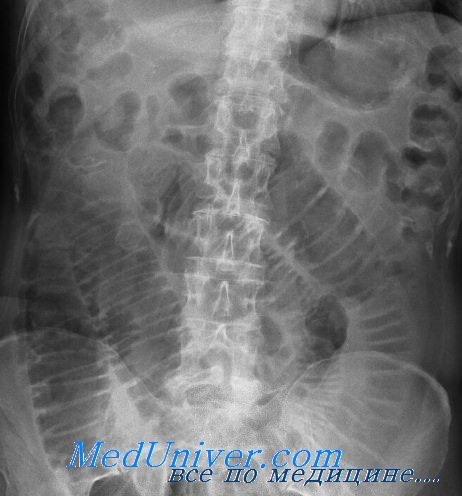
Животе вода причины булькает
В основе его усиленная перистальтика участка кишки, расположенной прокси-мальнее места препятствия. Рентгенологически это проявляется изменением теневой картины: «чаши» и «арки» изменяют свое положение в брюшной полости, изменяются также их число и размеры. «Чаши» превращаются в «арки» и т. д. Симптом «переливания жидкости» является патогномоничным признаком, характерным для механической непроходимости и позволяет исключить функциональную динамическую непроходимость. Данный симптом можно определить только при динамическом наблюдении за экраном или на серийных снимках.
Симптом растянутой пружины — поперечная исчерченность рельефа слизистой оболочки тощей кишки. Иногда раздутая газом петля тонкого (тощего) кишечника, расположенная над горизонтальным уровнем жидкости, имеет особую структуру в виде поперечно идущих полосок затенения, которые, доходя до края кишки, закругляются и переходят в другую, параллельно идущую полоску и поэтому весьма напоминают » растянутую пружину. В основе этого симптома — отечные керкринговые складки, хорошо оттеняющиеся на фоне газа в кишечнике. Наличие этого признака указывает на непроходимость тонкой кишки.
Общепринято, что симптом «чаша Клойбера» является ведущим рентгенологическим признаком непроходимости кишечника как механической, так и функциональной природы. Однако надо знать, что в физиологических условиях может быть скопление газа и жидкости (типа «чащи Клойбера») в толстом кишечнике, не говоря о желудке, где, как правило, наблюдается эта картина.
Кроме этого, типичная картина «чаши и арок» может быть при кахексии, энтерите, дизентерии, пневмонии и т. п. Однако симптом «скопления газа и жидкости» при соответствующей клинической картине приобретает патогномичное значение в диагностике непроходимости кишечника. Тщательное изучение этого симптома со всеми его нюансами позволяет нередко не только констатировать непроходимость кишечника, но и определить место и вид непроходимости.
Симптом свободной жидкости в брюшной полости. Свободная жидкость, располагающаяся в малом тазу и в боковых отделах живота, в зависимости от положения больного и количества жидкости на снимках брюшной полости выявляется как затенение, интенсивность которого соответствует тени мышцы или паренхиматозных органов. Признаком, подозрительным на наличие свободной жидкости в брюшной полости, является плохо различимая структурность пояснично-крестцового отдела позвоночника при исследовании больного в вертикальном положении.
Свободная жидкость в брюшной полости (соответственно и ее тень) бывает при полисерозитах, циррозе и раке печени, перитоните, непроходимости кишечника и т. д.
Патологические обызвествления — камни и инородные тела в брюшной полости. Иногда на рентгенограммах живота можно обнаружить тени камней в почках, мочеточниках, желчном пузыре и протоках поджелудочной железы, червеобразном отростке, просвете кишок; очаги обызвествления в лимфатических узлах, а также инородные тела, хорошо выявляемые на снимках, которые в норме никогда не бывают. В каждом случае эти выявленные тени требуют соответствующей интерпретации. Однако это не всегда возможно без дальнейших дополнительных исследований (урографии, холецистографии, ангиографии и т. д.).
Источник
«Шум и гам» в животе: в чем может быть причина бурления и тяжести после еды и как лечить?
Когда нарушается пищеварение, сложно сосредоточиться на работе или полноценно отдохнуть. Даже если симптомы проходят, неизвестно, когда они могут вернуться вновь. Особенно неприятными могут быть тяжесть после еды и бурление в животе.
Особенно неприятными могут быть тяжесть после еды и бурление в животе. Вроде бы ничего не болит, но назвать это нормальным нельзя.
Как это бывает?
Бурление в животе может появляться от большого количества выпитой жидкости или образования газов от газированных напитков. Кроме того, если на голодный желудок выпить стакан ледяной воды, он может начать активно сокращаться, что также приведет к бурлению в животе.
С каждым приемом пищи мы заглатываем воздух и, если в животе его становится много, тоже можем услышать бурление. Неприятно, когда к этому добавляется тяжесть в животе. Бурление, урчание и тяжесть могут появиться после еды в определенных ситуациях.
- Обильный прием пищи. Расслабившись за ужином и потеряв бдительность, так легко съесть лишнего. Напрягать силу воли не хочется, а оставлять последний вкусный кусок на тарелке – тем более. Кроме рутинных, небольших перееданий отдельно идут праздники. Часто мы знаем, что переедание случится неизбежно. Некоторые готовятся, принимая ферментные препараты, кто-то специально заранее ест, чтобы снизить аппетит. А кто-то считает правильным приходить в гости голодным, чтобы проверить способности своего пищеварения.
- Жирные тяжелые блюда. Большинство фастфуда содержит много скрытых жиров и быстрых углеводов. Но в течение дня у нас нет альтернативы, когда поесть нужно быстро и лучше на ходу.
- Большие куски. Второпях, стараясь съесть все быстрее, мы можем заглотить свой обед, как удав. Но времени, чтобы лежать в тени и переваривать еду у нас нет. Нередко на рабочих встречах и тренингах обед проходит в формате шведского стола, а время, выделенное на обед, ограничено. Так зачастую вырабатывается привычка есть, не пережевывая пищу.
- Вредные привычки. Во время курения происходит заглатывание воздуха, особенно если это сочетать с едой. Алкоголь – нередкий спутник застолий и праздников, – усугубляет ситуацию.
Разом отказаться от всего вышеперечисленного? Возможно, устранив причину, получится избавиться от тяжести в животе и бурления после еды, и тогда не придется лишать себя всех радостей жизни.
Причины тяжести и бурления
Причины тяжести и бурления в животе после еды могут быть связаны с нарушением работы пищеварительной системы. Входящие в неё органы работают как единое целое, и, если где-то случится сбой, это может отразиться на всем процессе пищеварения.
Особое место в этом процессе занимают пищеварительные ферменты и поджелудочная железа, которая их вырабатывает. Ферменты расщепляют пищу для усвоения её организмом. Для каждого компонента пищи есть свои ферменты. Так, амилаза перерабатывает углеводы, протеаза – белки, а липаза – жиры. Все 3 типа ферментов вырабатывает поджелудочная железа, а поступают они в кишечник, где и начинают свою работу. При этом липазу для расщепления жиров вырабатывает только поджелудочная железа 2 .
Помощь поджелудочной железе
Мы выяснили, что причина тяжести в животе может быть связана с недостатком пищеварительных ферментов. А проявляться это может даже при правильном питании. Для того чтобы восстановить количество ферментов, есть специальные препараты, они называются ферментными. Их задача – доставить недостающие ферменты извне, чтобы поддержать пищеварение.
Препарат Креон ® имеет многолетнюю экспертизу в поддержке пищеварения. Действующее вещество панкреатин – источник дополнительных ферментов для пищеварения. На самом деле панкреатин содержат большинство существующих ферментных препаратов. Но не все так просто. Организм диктует нам дополнительные условия, при которых препарат может помогать наиболее эффективно.
Основное требование – это размер частиц. Так, ученые установили, что чем они мельче, тем эффективнее средство 1,4 перемешиваться с пищей в желудке, чтобы помогать перевариванию ее максимального объема.
Кроме того, поработать в желудке – это только половина дела. Препарат должен попадать в кишечник. Равномерно перемешавшись с пищей, маленьким частичкам это не составляет труда.
Креон ® производится в форме минимикросфер – мелких частичек панкреатина, которые помещены в капсулу 3 . Следуя физиологическому пути пищи, Креон ® 10000 встраивается в естественный процесс пищеварения и помогает справляться с тяжестью после еды, бурлением, дискомфортом 2,3 . Подробнее о том, как работает Креон ® .
При необходимости капсулу можно открыть и смешать частички с пищей 3 . Бояться не стоит, т.к. каждая частица имеет защитную оболочку от разрушительной среды желудка.
Важно, что при приеме Креон ® организм не перестает сам переваривать пищу, препарат лишь дополняет собственное пищеварение 2 . Поэтому Креон ® 10000 можно принимать каждый раз, когда это требуется. Высокий профиль безопасности разрешает его применение даже у новорожденных 3 .
Профилактика
Справившись с симптомами, стоит задуматься о профилактике. Будет уместно скорректировать свой образ жизни, чтобы снизить нагрузку на пищеварение. Приемы пищи можно разделить до 4-6 в день и выработать привычку питаться в одно и то же время, сбалансировать питание по соотношению белков, жиров и углеводов. Последний прием должен быть не позже 3 часов до сна. Умеренная физическая активность, борьба со стрессом также могут благоприятно отразиться на работе поджелудочной железы 2 .
Избежать или предугадать погрешности в питании трудно, но можно иметь под рукой верного помощника пищеварению – препарат Креон ® 10000. Подробнее о препарате можно прочитать здесь.
Источник
Синдром раздраженного кишечника
Кишечник человека представляет собой гофрированную трубку, длиной 7-8 м. Она подразделяется на два отдела — тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких — участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции. Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания. Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже — кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным — применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов — посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
Источник